Заболевания почек при беременности: симптомы, диагностика, диета
Во время беременности организм выдерживает увеличенную нагрузку – признаки патологий почек и мочевыделительной системы появляются даже у здоровых женщин. Справиться с этим помогает тщательное планирование беременности и наблюдение уролога, нефролога на весь период вынашивания ребенка.

Частые проблемы с почками при беременности
Постепенное увеличение размера матки приводит к сдавливанию мочеточников и затруднению оттока мочи. В зависимости от анатомических особенностей и положения плода, такая ситуация возникает на разных участках мочевыделительной системы. Повышается риск распространения бактерий, обостряются скрытые и вялотекущие инфекционные, воспалительные заболевания:
Обострение ощутимо с 15 недели беременности – в этот период чаще всего женщины начинают ощущать, что болят почки. Осложнения заболеваний несут угрозу и плоду, и матери, потому своевременная диагностика и профилактические обследования – залог того, что помощь будет оказана вовремя.
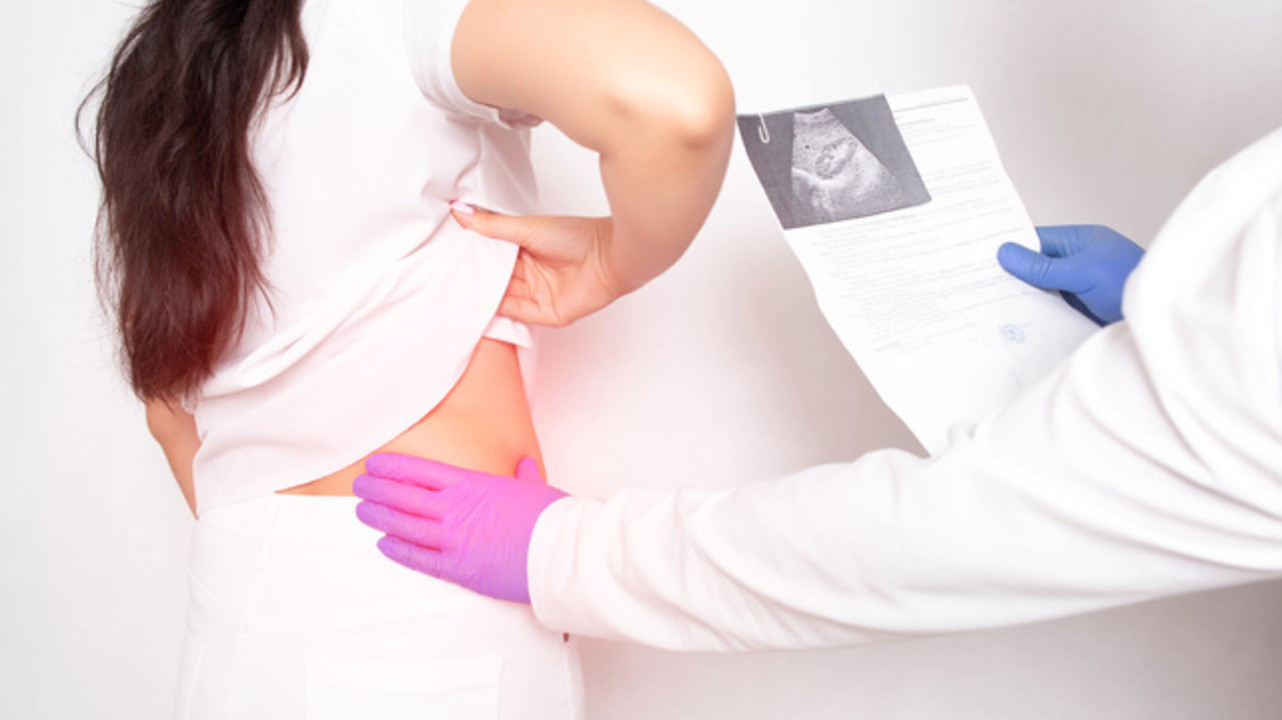
Симптомы проблем с почками у беременных
Во время вынашивания женщина должна особенно тщательно следить за своим самочувствием. Первые признаки проблем с почками у беременных легко пропустить, так как картина вынашивания отличается у каждой женщины. На какие симптомы стоит обратить внимание:
Эта картина характерна и для беременности, потому часто женщины не обращаются к урологу за помощью. Профилактический осмотр и лабораторная диагностика помогут определить наличие инфекций, белка, сторонних примесей в моче и предотвратить осложнения.
Диагностика и лечение почек у беременных
Для определения проблемы врач проводит осмотр и опрос – все симптомы нужно указывать, пусть они и сопровождают беременность у многих. Для подтверждения диагноза уролог или нефролог назначит такие исследования:
Это базовый набор диагностических мероприятий, по результатам которых уже можно определить направление лечения. Терапия – только под руководством врача. Самостоятельный прием всевозможных травяных чаев, препаратов – это угроза для плода и здоровья беременной.
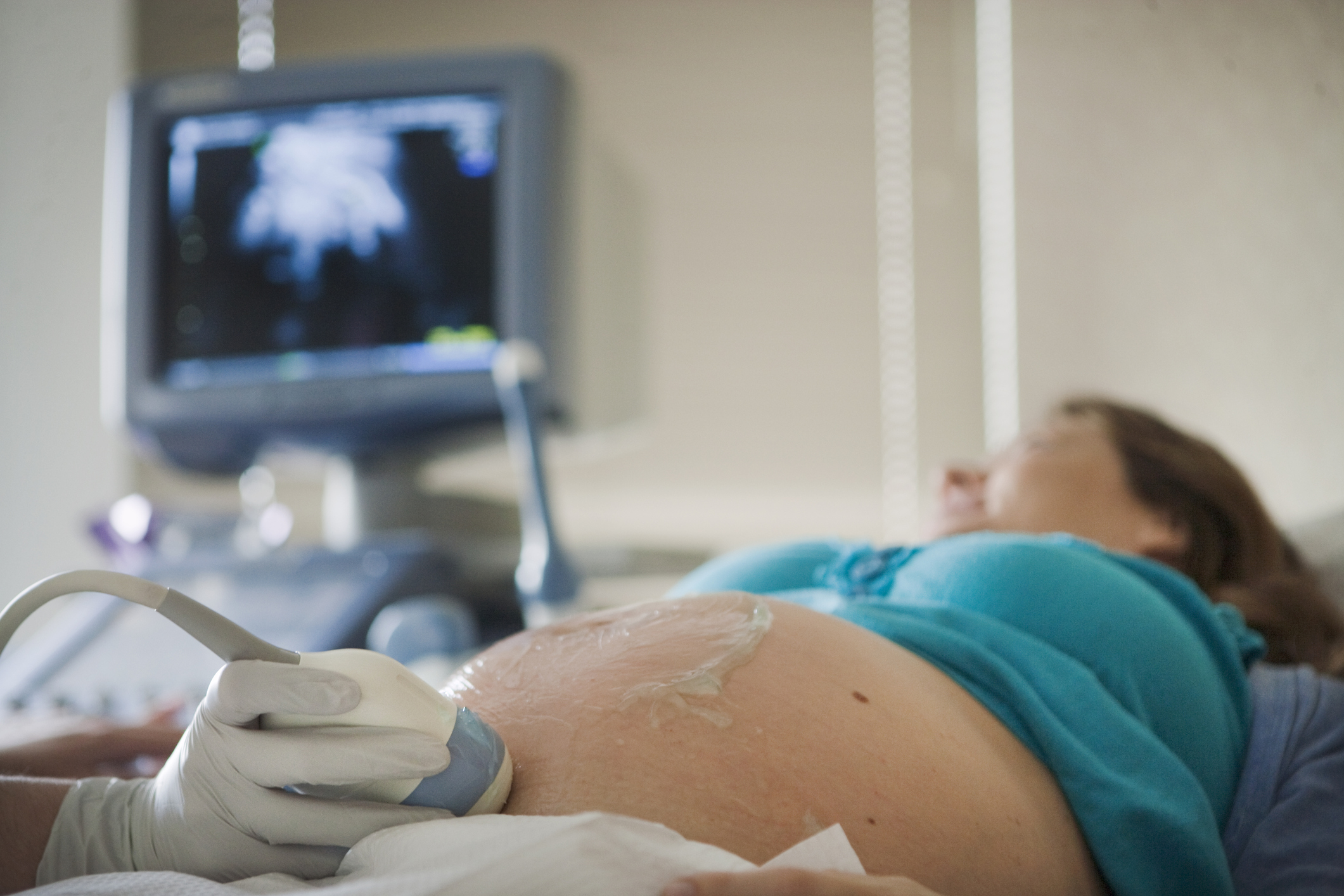
Что можно сделать
Обнаружив признаки, скорректируйте рацион питания. Из меню нужно исключить:
Диета при пиелонефрите почек у беременных прописывается врачом – он учтет триместр, общее состояние женщины и плода.
Специалисты Клиники урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова готовы прийти на помощь при первых симптомах болезни почек у беременных. Не откладывайте визит к врачу! Чем раньше диагностировано состояние, тем проще с ним справиться. Запишитесь на обследование и консультацию – все в одном учреждении для экономии времени.
38 недель беременности болит правая почка
 У многих женщин, имеющих заболевание почек, на различных стадиях беременности, в свое время появляются патологии. И это очень часто приводит к прерыванию беременности, т.к. жизнь женщины оказывается под угрозой. Порой женщины даже и не знают, что им противопоказана беременность, а некоторые просто пренебрегают опасностью.
У многих женщин, имеющих заболевание почек, на различных стадиях беременности, в свое время появляются патологии. И это очень часто приводит к прерыванию беременности, т.к. жизнь женщины оказывается под угрозой. Порой женщины даже и не знают, что им противопоказана беременность, а некоторые просто пренебрегают опасностью.
Перед тем как решить завести ребенка, женщине с заболеванием почек, надо проконсультироваться с врачом.
Если при обследовании выясниться, что почки не выводят полностью продукты обмена веществ из организма женщины, то и беременность, и роды противопоказаны. Так как накопление вредных веществ, способствует необратимым явлениям в организме, то это может привести к гибели ребенка и женщины.
Женщины, у которых удалена почка, могут рожать. Но только в том случае, если существующая почка здорова, если она полностью возмещает работу удаленной почки, и если уже прошло два года после операции.
У тех, кто имеет врожденные пороки почек, первоначально надо исправить их операционным путем. И только затем можно планировать беременность.
Необходимо четко знать, что если в период беременности обнаружатся противопоказания, то это приведет к аборту или искусственным родам. Мало того, это обострит и само заболевание почек.
Обострения при почечнокаменной болезни, пиелонефрита у беременной женщины могут возникнуть на самых ранних сроках беременности. Появляются боли в пояснице, моча задерживается и уменьшается ее количество, а также само мочеиспускание становится болезненным. Начинают отекать ноги и руки. В этом случае необходима госпитализация женщины. Но более всего обострения развиваются в период быстрого роста матки, когда она начинает оказывать сильное давление на мочеточник. В итоге отток мочи нарушается и в почках повышается активность инфекций. В это время беременную женщину кладут в больницу для обследования и профилактики заболевания.
На более поздних сроках беременности может возникнуть опасность токсикоза, который влечет за собой торможение формирование плода. Беременная женщина направляется в этом случае в стационар. Если обнаружится, что плод находится под воздействием асфиксии и отстает в развитии, то проводятся досрочные роды
Когда беременность возможна?
Доказано, что если гломерулонефрит до беременности провоцировал повышение (пусть даже периодическое) артериального давления, то течение беременности происходит значительно тяжелее (с крайне высоким АД) и зачастую требуется прерывание беременности (часто после 20-22 недели).
Если у пациентки, собирающейся беременеть, была удалена одна почка, тогда медики учитывают очень много обстоятельств, прежде, чем разрешить ей рожать. Позитивное решение принимается тогда, когда с момента операции прошло минимум 1-2 года, а оставшаяся почка функционирует полностью нормально, компенсируя работу удаленного органа. Женщины, имеющие врожденные пороки почечных сосудов/почек получают разрешение на роды лишь тогда, когда они исправлены оперативным лечением.
При пиелонефрите разрешается беременеть, только при отсутствии обострений и сохраненной функции почек. Если существуют противопоказания, беременеть, не слушая врачебных рекомендаций не стоит. Позже это может привести к значительному ухудшению состояния беременной, что может создать значительную угрозу для жизни женщины и еще нерожденного ребенка. В ряде случаев беременность приходится прерывать досрочно в интересах сохранения жизни женщины. В случае отсутствия противопоказаний для беременности, сразу после её наступления нужно обратиться в женскую консультацию. Нефролог и акушер-гинеколог должны контролировать почечную функцию с самого начала процесса вынашивания ребенка, чтобы позже правильно судить о происходящих на протяжении 9 месяцев изменениях. Женщина будет постоянно пребывать под врачебным контролем, также периодически она будет находиться в стационаре, чтобы обследоваться и получать профилактическое лечение.
Влияние беременности на почечные заболевания
Во время беременности такие заболевания, как гломерулонефрит, пиелонефрит, а также мочекаменная болезнь могут обостряться, причем обострение может возникнуть на достаточно ранних сроках (преимущественно на 15-16 неделе). Симптоматика обострения может быть такова: болезненность при мочеиспускании, уменьшение количества выделяемой мочи, а также её задержка, отеки на ногах/руках, боли в пояснице. Такие тревожные симптомы требуют немедленной госпитализации. Тем не менее, наиболее часто почечные болезни обостряются во временном промежутке между 26-30нед, когда активно растущая матка сдавливает мочеточники. Результатом этого становятся инфекции мочевых путей (почек) и нарушение оттока мочи.
Таким образом, на фоне заболевания почек, беременность довольно часто осложняется поздним гестозом (токсикозом второй половины), тяжело протекающим и плохо поддающимся терапии. Этапатология также носит названия «нефропатия беременных» или «преэклампсия».
Довольно часто у беременных с почечными недугами наблюдается нарушение функций плаценты и анемия. Данные явления могут спровоцировать нарушения развития плода.
Роды, как правило, проводятся через естественные родовые пути. В течение родового процесса при необходимости вводятся спазмолитики, средства, снижающие АД, обезболивающие препараты. Также может проводиться кесарево сечение, если имеют место сопутствующие акушерские осложнения.
ТОГБУЗ «Рассказовская ЦРБ» женская консультация
Пиелонефрит у беременных. Автор статьи: врач-гинеколог Павлова Ирина Александровна.
Пиелонефрит – это воспалительный процесс в лоханках почек, вызванный различными микроорганизмами (в переводе с греческого «пиелос» – лоханка, «нефрос» – почка). Заболевание почек среди экстрагенитальных патологических процессов у беременных занимает второе место.
Механическая причина: связана с характерной чертой беременности – ростом матки. По мере увеличения матки меняется и соотношение всех внутренних органов брюшной полости; матка начинает теснить и кишечник, и диафрагму, и другие органы. Точно такому же «притеснению» подвергаются и мочеточники – каналы, проводящие мочу от почек к мочевому пузырю. Они располагаются так, что растущая матка в области малого таза начинает пережимать и сдавливать их, что затрудняет прохождение мочи по мочеточникам. Возбудителем пиелонефрита является грамотрицательные бактерии, чаще всего кишечная палочка. Инфекционный процесс в почках приводит к угрозе отторжения плодного яйца: повышается тонус матки, появляются признаки угрозы выкидыша. Невынашивание плода при пиелонефрите наблюдается в 5 раз чаще, чем при беременности у здоровых женщин. Инфекция проникает в плаценту, где возникает воспаление вплоть до некроза (омертвение) и гибели плода. Другая причина – гормональные изменения в организме беременной. Количество одних гормонов нарастает, других же, наоборот, уменьшается. Эти изменения способствуют тому, что перистальтика мочеточников тоже затруднена. Таким образом, создаются условия для неполного опорожнения, застоя мочи в лоханках почек. А даже минимальный застой чреват инфицированием мочи. Кроме того, для нормального функционирования почек и мочевыделительной системы желательно вести активный образ жизни. А по мере увеличения срока беременности женщины часто все более пассивны – мало двигаются (чаще лежат или сидят). Особенно часто пиелонефрит возникает у беременных, перенесших в детстве или в подростковом возрасте цистит (воспаление мочевого пузыря) или пиелонефрит. По статистике, он обостряется у 20-30 % таких беременных. Роды часто осложняются аномалиями родовых сил. В послеродовом периоде может развиться воспаление матки, инфицирования ран.
Сначала беременность создает предпосылки для развития пиелонефрита, но в случае заболевания, пиелонефрит сам неблагоприятно влияет на беременность. Чаще наблюдается поздний токсикоз, самопроизвольное прерывание беременности в ранние или поздние сроки, развивается тяжелая анемия.
Сначала беременность создает предпосылки для развития пиелонефрита, но в случае заболевания, пиелонефрит сам неблагоприятно влияет на беременность. Чаще наблюдается поздний токсикоз, самопроизвольное прерывание беременности в ранние или поздние сроки, развивается тяжелая анемия.
Обязательно выполнение общего анализа крови и мочи, а также посева мочи, (т. е. лабораторной диагностики) до начала антибактериальной терапии. Рентгеновские и радионуклеидные методы исследования противопоказаны. Наибольшие преимущества при беременности имеет ультразвуковое исследование (УЗИ), которое дает возможность оценить состояние почек матери и состояние плода. Этот метод позволяет выявить расширение полостной системы почки, свидетельствующее о нарушении оттока мочи из почки, камни в мочевыводящих путях и изменения в околопочечных тканях. УЗИ мочевыделительной системы должно быть первым этапом.
Лечение должно быть своевременным и комплексным. Острый пиелонефрит без признаков обструкций мочевых путей подлежит, в первую очередь, антибактериальной терапии. Если по данным УЗИ имеются признаки обструкции мочевых путей (расширение чашечно-лоханной системы), то лечение беременной начинается с восстановления оттока мочи с помощью стенткатетера, который может удерживаться в мочевых путях до родов, во время родов и после них. Если своевременно не восстановить пассаж (отток) мочи, то может возникнуть угроза эндотоксического шока. Лечение – стационарное, так как необходимо уточнить, к какому антибиотику чувствителен возбудитель, постоянно контролировать показатели крови и мочи. В зависимости от тяжести болезни в больничной палате можно провести от недели до двух. Главными компонентами в лечении пиелонефрита являются антибиотики и другие антибактериальные препараты, назначенные врачом (растительные антисептики, препараты, улучшающие почечный кровоток). На фоне лечения пиелонефрита уменьшаются признаки угрозы прерывания беременности. При прогрессировании тяжелых форм заболевания, несмотря на лечение, необходимо ставить вопрос о прерывании беременности, ввиду угрозы для жизни женщины. Еще большую угрозу жизни беременной представляет хронический пиелонефрит. При хроническом пиелонефрите в виду длительного воспалительного процесса происходит истончение коркового слоя, утолщение стенок чашечек и лоханок, склерозирование сосудов, а в результате – сморщивание почки и нарушение ее функции. К обострению хронического пиелонефрита во время беременности может привести дополнительная нагрузка на почки, а также переохлаждение, инфекционные заболевания, плохие условия работы. При этом обязательно нужно «промывать» почки. Пить можно растительный почечный чай, клюквенный морс, отвары петрушки, толокнянки. Беременность, протекающая на фоне хронического пиелонефрита, характеризуется частыми угрозами прерывания беременности – 10-20 %; 3-6 % – выкидышами; 12-15 % – преждевременными родами. У женщин, страдающих хроническим пиелонефритом, беременность в 80 % случаев осложняется гестозом, который значительно ухудшает прогноз. Возможно развитие тяжёлых осложнений: острая почечная недостаточность, бактериально-токсический шок, сепсис. Хронический пиелонефрит у беременных характеризуется упорным течением, плохо поддается лечению, нередко сочетается с мочекаменной болезнью и может сам способствовать нефролитиазису, гидронефрозу. В 10 % случаев приходится проводить досрочное родоразрешение. У женщин с хроническим пиелонефритом беременность нередко осложняется задержкой внутриутробного развития плода (15 %), хроническая плацентарная недостаточность (35 %), хроническая гипоксия плода (30 %). Часто причиной преждевременного прерывания беременности нередко является тяжёлое сочетания гестоза, возникшего на фоне хронического пиелонефрита. Гестоз часто возникает и при аномалиях развития почек (поликистозе, риск развития акушерских осложнений у беременных с аномалиями мочевыделительных путей повышается в отсутствие прегравидарной подготовки). Дети, рождённые от матери с воспалительными заболеваниями мочеполового тракта, нередко имеют признаки внутриутробного инфицирования, пороки развития мочеполовой системы (МПС). Поэтому у матерей, страдающих МПС, необходимо своевременно проводить УЗИ с целью выявления аномалий строения различных органов и систем у плода. Профилактика пиелонефрита у беременных направлена на выявление различных признаков заболевания, своевременное адекватное лечение бессимптомной бактериурии, предупреждение обострений воспалительного процесса. По мере прогрессирования беременности возрастает роль механического фактора в возникновении уродинамических нарушений. В связи с этим применяют позиционную терапию коленно-локтевого положения, положения на боку, противоположной стороне поражения для улучшения оттока мочи. Качественно состав пищи не отличается какими-либо особенностями. Приём жидкости ограничивать не следует. Необходимо следить за функцией кишечника, так как запоры поддерживают воспаление в почках. При запорах рекомендуется вводить в рацион питания продукты, вызывающие послабление кишечника (чернослив, свекла, компот или кисель из ревеня), или наладить функцию кишечника с помощью растительных слабительных средств. Калорийность еды должна составлять 2000-3000 ккал. При острой стадии заболевания количество жидкости может быть увеличено до 2,5-3 литров в сутки. Количество поваренной соли не нуждается в ограничении, так как при пиелонефрите не происходит задержки соли и жидкости в организме.
Последствия пущенного на самотёк или плохо вылеченного пиелонефрита известны. Прежде всего эта болезнь неблагопри ятно отражается на плоде. Плод может страдать от внутриутробной инфекции, полученной от матери. Эта инфекция может привести к самопроизвольному прерыванию беременности или к преждевременным родам. Проявления внутриутробной инфекции у новорожденного ребёнка могут быть различными: от простейшего заболевания глаз – конъюнктивита, не представляющего особой опасности для ребенка, до тяжелых инфекционных поражений лёгких, почек и других органов. Кроме того, развивается внутриутробная гипоксия плода, когда в связи с изменениями в организме матери плод получает меньше кислорода, чем ему требуется для нормального роста. Это грозит гипотрофией плода – меньшим весом, недостаточным его развитием. В период новорожденности такие дети чаще болеют. Все женщины, перенесшие пиелонефрит во время беременности, нуждаются в последующем наблюдении. После выписки из роддома их должен осмотреть участковый терапевт и поставить на диспансерный учёт. Это важно потому, что у таких женщин может оставаться поражение почек, и хотя оно и недостаточно выражено, его следует долечить. Поэтому необходимы врачебное наблюдение и соответствующие контрольные исследования до конца беременности и после родов. Для предупреждения развития пиелонефрита или какого-либо другого осложнения беременности необходимо как можно раньше обратиться к врачу по поводу беременности, регулярно посещать женскую консультацию, прислушиваться к советам доктора и выполнять его назначения.
Пиелонефрит во время беременности
Как часто возникает пиелонефрит при беременности?
Пиелонефрит — самое частое заболевание почек независимо от возраста, которому более подвержены женщины. По данным Большой медицинской энциклопедии, у беременных острая форма болезни диагностируется у 2–10%, чаще всего при первой беременности. Это связано с недостаточными механизмами адаптации организма к изменениям, происходящим во время беременности: иммунологические и гормональные изменения, рост матки и сдавливание соседствующих органов.
Конец II и начало III триместра — это сроки, важные с точки зрения появления пиелонефрита, так как именно в это время значительно меняется гормональное соотношение. Что касается родильниц, заболевание может развиться в первые 1–2 недели после родов — это время появления послеродовых осложнений.

Причины возникновения
Различают пиелонефрит у беременных, рожениц и родильниц. Для данных форм часто используется специальный термин — гестационный пиелонефрит, с которым связаны некоторые особенности развития и течения болезни.
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита. В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы.
Несвязанные с бактериальной флорой причины
Виды пиелонефрита
По длительности течения:
В зависимости от условий развития:
По количеству поражаемых органов:
По пути проникновения инфекции:
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.

Особенности симптоматики
При первичном пиелонефрите, особенно на ранних сроках, обычно не предшествуют воспалительные состояния в почках либо мочевыводящих путях. Также нет нарушений уродинамики.
Признаки острой фазы болезни:
В отличие от острого и ярко выраженного процесса, хронический пиелонефрит при беременности хоть и развивается, но долгое время не беспокоит. Течение скрытое, при нем лишь может незначительно подниматься температура. При обострении появляется симптоматика острого воспаления.
Чем опасна болезнь при беременности?
Пиелонефрит во время беременности чреват появлением серьезных осложнений. Влияние распространяется на женщину и на плод. Воспалительный процесс в почках осложняет течение беременности и ее исход.
Осложнения для женщины:
Последствия для малыша:
Диагностика
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Инструментальные методы
УЗИ — показывает анатомическую структуру органов, состояние стенок, наличие уплотнений и расширений в чашечках и лоханках почек. Для дифференциации первичного пиелонефрита от вторичного может проводиться хромоцистоскопия. Это метод обследования почек и верхних мочевых путей, по которому определяется, есть ли препятствия в движении мочи.
Использование в диагностике рентгена на протяжении всей беременности запрещено ввиду вредного воздействия на рост и развитие плода.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Можно ли заниматься самолечением?
Самолечением заниматься рискованно. Многие группы лекарств вообще запрещены при беременности, так как могут вызвать серьезные нарушения развития плода (тетрациклины противопоказаны).
Грамотное лечение всегда строится по принципу воздействия на причину, а не маскировки симптомов. Причина у пиелонефрита — бактериальная, а потому отказ от приема антибиотиков в пользу «бабушкиных» методов не принесет должного эффекта. В какой-то степени «народные» средства могут помочь убрать симптоматику, но возбудитель, вызвавший болезнь, останется.
Роль диеты при лечении
Во время болезни важно соблюдать диету, цель которой — исключение ненужной нагрузки на пораженный орган и вообще на весь организм, а также профилактика запоров. В таблице представлено, что можно есть при пиелонефрите беременным. В графе рядом находится информация, негативно влияющая на самочувствие.
Организация питания
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача.
Как предотвратить пиелонефрит?
В профилактике важную роль играет ранняя диагностика. Важно прислушиваться к собственному самочувствию и сообщать врачу о беспокоящих симптомах. Анализы и исследования, назначаемые во время беременности, способствуют раннему обнаружению болезни. Чем раньше выявлена болезнь, тем проще ее лечить и тем меньше риск возникновения осложнений.
Чтобы предупредить болезнь, необходимо:
