Васкулиты кожи
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
Лечение геморрагического васкулита
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;  методы детоксикации в/в капельно;
методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Литература
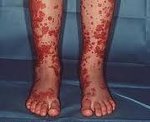
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
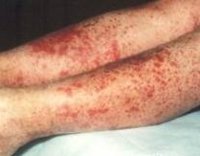
Общие сведения

Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Геморрагический васкулит у детей
Общая информация
Краткое описание
Дата разработки протокола: 2017 год.
Пользователи протокола: врачи общей практики, педиатры, детские гематологи, аллергологи, нефрологи, дерматовенерологи, ревматологи.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран

Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
I. Патогенетические формы:
Базисная форма пурпуры Шенлейна-Геноха:
· без существенного повышения уровня иммунных комплексов в плазме;
· со значительным повышением уровня иммунных комплексов в плазме.
Некротическая форма:
· Формы с криоглобулинемией и (или) моноклоновый парапротеинемией:
— с холодовой крапивницей и отеками;
— без холодовой крапивницы и без отеков.
· Вторичные формы при лимфомах, лимфгранулематозе, миеломной болезни, лимфолейкозе и др.опухолях, а также при системных заболеваниях.
Смешанные варианты.
II. Клинические формы (синдромы):
Кожная и кожно-суставная:
· простая;
· некротическая;
· с холодовой крапивницей и отеками.
Абдоминальная и абдоминально-кожная:
· с поражением других органов.
Почечная и кожно-почечная (в том числе и нефротическим синдромом).
Смешанные формы.
III. Варианты течения:
· молниеносное, острое, затяжное;
· рецидивирующее, хроническое персистирующее с обострениями (частыми, редкими).
IV. Степени активности:
· малая;
· умеренная;
· высокая;
· очень высокая.
V. Осложнения:
· кишечная непроходимость, перфорации, перитонит, панкреатит;
· ДВС синдром с тромбоцитопенией, снижением уровня антитромбина III, протеина С и компонентов системы фибринолиза, повышение ПДФ;
· постгеморрагическая анемия;
· тромбозы и инфаркты в органах, в том числе церебральные расстройства, невриты [3].
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [1,2,6,8]
Диагностические критерии
Жалобы и анамнез:
Геморрагический васкулит начинается обычно остро, при субфебрильном, реже фебрильном повышении температуры тела, а иногда и без температурной реакции.
Клиническая картина может быть представлена одним или несколькими из характерных синдромов (кожный, суставной, абдоминальный, почечный), в зависимости от чего выделяют простую и смешанную формы болезни [2].
Абдоминальный синдром, обусловленный отёком и геморрагиями в стенку кишки, брыжейку или брюшину, наблюдают почти у 70% детей. Больные могут жаловаться на умеренные боли в животе, которые не сопровождаются диспепсическими расстройствами, не причиняют особых страданий и проходят самостоятельно или в первые 2-3 дня от начала лечения. Однако нередко сильные боли в животе носят приступообразный характер, возникают внезапно по типу колики, не имеют чёткой локализации и продолжаются до нескольких дней. Может быть тошнота, рвота, неустойчивый стул, эпизоды кишечного и желудочного кровотечения. Наличие абдоминального синдрома с начала заболевания, рецидивирующий характер болей требуют совместного наблюдения пациента педиатром и хирургом, так как болевой синдром при геморрагическом васкулите может быть обусловлен как проявлением болезни, так и её осложнением (инвагинация, перфорация кишечника) [6,8].
Анамнез:
· установить начало заболевания и его связь с атопией, инфекциями, изменением пищевого режима;
· установить наличие предшествующих инфекционных заболеваний (ангина, грипп, обострение хронических инфекционно-воспалительных процессов), переохлаждения, эмоциональных и физических перегрузок, введение вакцин, сывороток, глобулинов;
· выяснение аллергологического анамнеза: проявления атопического дерматита, наличие пищевой и медикаментозной аллергии, наследственной отягощенности по развитию атопических реакций и иммунологических заболеваний.
Показания для консультации специалистов:
· консультация нефролога – при подозрении на поражение почек при ГВ;
· консультация хирурга – при подозрении на острую хирургическую патологию.
Диагностический алгоритм: (схема)
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Активированный уголь (Activated carbon) |
| Алгелдрат (Algeldrate) |
| Гепарин (Heparin) |
| Декстран (Dextran) |
| Декстроза (Dextrose) |
| Дипиридамол (Dipyridamole) |
| Дифенгидрамин (Diphenhydramine) |
| Ибупрофен (Ibuprofen) |
| Магния гидроксид (Magnesium hydroxide) |
| Морфин (Morphine) |
| Напроксен (Naproxen) |
| Натрия хлорид (Sodium chloride) |
| Плазма свежезамороженная |
| Преднизолон (Prednisolone) |
Группы препаратов согласно АТХ, применяющиеся при лечении
Лечение (амбулатория)
лечение на амбулаторном уровне не проводится, все дети с любой формой ГВ должны быть госпитализированы в стационар.
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения: отсутствие осложнений заболевания.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ [2,4,5,7,9]: зависит от формы, течения, степени тяжести заболевания, возрастных и индивидуальных особенностей, предполагаемого этиологического фактора и складывается из базисной терапии и альтернативных терапевтических направлений. Все дети с данным лечатся на стационарном уровне.
Немедикаментозное лечение:
· ограничение двигательной активности на высоте проявлений кожной пурпуры, при абдоминальном и суставном синдромах.
· индивидуально постельный режим устанавливается при капилляротоксическом нефрите. Возобновление геморрагических высыпаний требует возврата к постельному режиму. Двигательный режим должен быть ограничен на высоте проявлений кожной пурпуры, при абдоминальном и суставном синдромах, необоснованное удлинение ограничения двигательного режима ребенка может усилить гиперкоагуляцию [2,5].
гипоаллергенная диета [5] – из рациона питания исключаются облигатные аллергены, а также все продукты и медикаменты, на которые когда-либо были аллергические реакции. При абдоминальном синдроме назначается модифицированный стол №1 по Певзнеру, до его полного купирования. При нефрите стол №7 (без соли, мяса, творога) с постепенным переходом на гипохлоридную диету, добавляя соль в готовые блюда до 0,5г в сутки, через 1-1,5 месяца – 3-4г в сутки.
Медикаментозное лечение [2,4,5,7,9]:
Основными в лечение ГВ являются антиагреганты и антикоагулянты [2,4], которые воздействуют на основные звенья патогенеза и относятся к средствам патогенетической терапии.
Дезагреганты [2]: дипиридамол через рот 3-5 мг/кг·сутки. Дезагреганты при ГВ назначаются на 3-4 недели.
При кожной форме ГВ – гепарин назначается в стартовой дозе 100 ЕД/кг в сутки с максимальным ступенчатым повышением до 250 ЕД/кг/сутки в среднем на 10 дней с последующим постепенным снижением дозы в течение 3-4 дней.
При кожно-суставной форме ГВ стартовая доза 100-200 ЕД\кг/сутки с максимальным ступенчатым повышением до 500 ЕД/кг/сутки, в среднем на 17 дней со снижением в течение 4-8 дней.
При смешанной форме ГВ без поражения почек стартовая доза гепарина 150-200 ЕД/кг/сутки со ступенчатым повышением до 600 ЕД/кг/сутки, средний курс лечения в полной дозе 23 дня, отмена за 8-10 дней.
При смешанной форме ГВ с поражением почек гепарин в стартовой дозе 150-300 ЕД/кг/сутки со ступенчатым повышением до 550 ЕД/кг/сутки на 25 дней с последующим снижением дозы в течение 8-10 дней.
Абдоминальный синдром с кишечным кровотечением и гематурия не являются противопоказаниями к антитромботической терапии. Перед назначением гепарина следует провести контроль уровня антитромбина III и при его снижении к лечению добавить трансфузию свежезамороженной плазмы 10 – 15 мл/кг в сутки 2 раза в неделю.
Инфузионная терапия [2] используется для улучшения микроциркуляции, реологических свойств, нормализации объема циркулирующей крови (ОЦК) и снижения коагуляционного потенциала крови.
Декстран 10-20мл/кг в/в капельно (при выраженной кожной пурпуре с тромбогеморрагическим компонентом, ангионевротические отеки, абдоминальный синдром).
Энтеросорбенты [2] (активированный уголь) назначаются с целью связывания биологически активных веществ и токсинов в просвете кишечника, длительность лечения составляет при остром течении заболевания 2-4недели. Циклы энтеросорбции могут быть повторными при волнообразном и рецидивирующем течении ГВ.
Антибактериальные и противовирусные препараты [1,2] назначаются при сопутствующей инфекции или эмпирически в зависимости от предполагаемого этиологического фактора или на основании результатов микробиологического и/или серологического исследования.
Антигистаминные препараты [1,2] при наличии отягощенного аллергоанамнеза или аллергена в качестве этиологического агента в средне-терапевтических возрастных дозировках от 7-14 дней.
Кортикостероидная терапия [2, 9] показана при молниеносной форме, при наличии буллезно-некротических форм кожной пурпуры, упорном абдоминальном синдроме, нефрите с макрогематурией, нефротическом синдроме, капиляротоксического нефрита, в комбинации с антикоагулянтами и/ или дезагрегантами.
Применение кортикостероидов (преднизолона) у детей с ГВ. [9,2]:
| Клинический вариант ГВ | Суточная доза | Курс лечения | Схема отмены |
| Распространенная кожная пурпура, буллезно-некротическая и экссудативные элементы | 2мг/кг per os | 7-14 дней | По 5мг через 1-2 дня |
| Абдоминальный синдром | 2 мг/кг в/в или per os | 7-14 дней | По 5мг через 1-2 дня |
| Волнообразное течение кожной пурпуры | 2 мг/кг per os | 7-21 дней | По 5мг через 1-3 дня |
| Нефрит при ГВ с макрогематурией, нефротическим синдромом | 2 мг/кг per os | 21 день | По 5мг через 5-7 дней |
Перечень основных лекарственных средств:
· гепарин;
· дипиридамол;
· глюкокортикостероиды;
· препараты, улучшающие реологию крови.
Таблица сравнения препаратов:
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
· клинические: регрессирование кожного синдрома (угасание сыпи и отсутствие появления новых элементов кожной пурпуры), купирование суставного синдрома, абдоминального синдрома;
· лабораторные (улучшение показателей коагулограммы: удлинение показателей АПТВ и ВСК по Ли-Уайту в 1,5-2раза).
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: показаний для плановой госпитализации нет, динамическое наблюдение и обследование проводится амбулаторно или в дневном стационаре.
Показания для экстренной госпитализации:
· при подозрении на геморрагический васкулит, экстренная госпитализация в специализированное гематологическое отделение;
· пациенты с капиляротоксическим нефритом госпитализируются в специализированные нефрологические отделения.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указанием квалификационных данных:
1) Омарова Кулян Омаровна – доктор медицинских наук, профессор РГКП «Научный центр Педиатрии и Детской Хирургии».
2) Абдилова Гульнара Калденовна – кандидат медицинских наук, гематолог, заместитель директора по педиатрической службе РГКП «Научный центр Педиатрии и Детской Хирургии».
3) Манжуова Лязат Нурбапаевна – кандидат медицинских наук, гематолог, врач высшей категории, заведующий отделением онкогематологии для детей старшего возраста РГКП «Научный центр Педиатрии и Детской Хирургии».
4) Булабаева Гулнара Ержановна – врач высшей категории, гематолог, заведующий отделением онкогематологии для детей раннего возраста РГКП «Научный центр Педиатрии и Детской Хирургии».
5) Нургалиев Даир Жванышевич – доктор медицинских наук, врач высшей категории, гематолог, заведующий отделением онкологии Национального Научного Центра Материнства и Детства.
6) Макалкина Лариса Геннадьевна – кандидат медицинских наук, Phd, MD, клинический фармаколог, доцент кафедры клинической фармакологии АО «Медицинский университет» г.Астана.
Указания на отсутствие конфликта интересов: отсутствует.
Список рецензентов:
1) Доскожаева Сауле Темирбулатовна – доктор медицинских наук, профессор, АО «Казахский медицинский университет непрерывного образования», проректор по учебной работе, заведующая кафедрой инфекционных болезней с курсом детских инфекций.
2) Кулжанова Шолпан Адлгазыевна – доктор медицинских наук, профессор, АО «Медицинский университет Астана», заведующая кафедрой инфекционных болезней и эпидемиологии.
Условия пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
